Conocé tus derechos como paciente
Cuando conocemos nuestros derechos, tenemos más herramientas para exigir que se cumplan. Todos somos pacientes en algún momento de nuestras vidas. Conocé cuáles son según la Ley 26.529 y el Código Civil y Comercial de la Nación . Como paciente tenés derecho a: Ser asistido por un profesional de la salud. No importan tus creencias religiosas, …
La entrada Conocé tus derechos como paciente se publicó primero en Fundación Huésped.
Cuando conocemos nuestros derechos, tenemos más herramientas para exigir que se cumplan.
Todos somos pacientes en algún momento de nuestras vidas. Conocé cuáles son según la Ley 26.529 y el Código Civil y Comercial de la Nación .
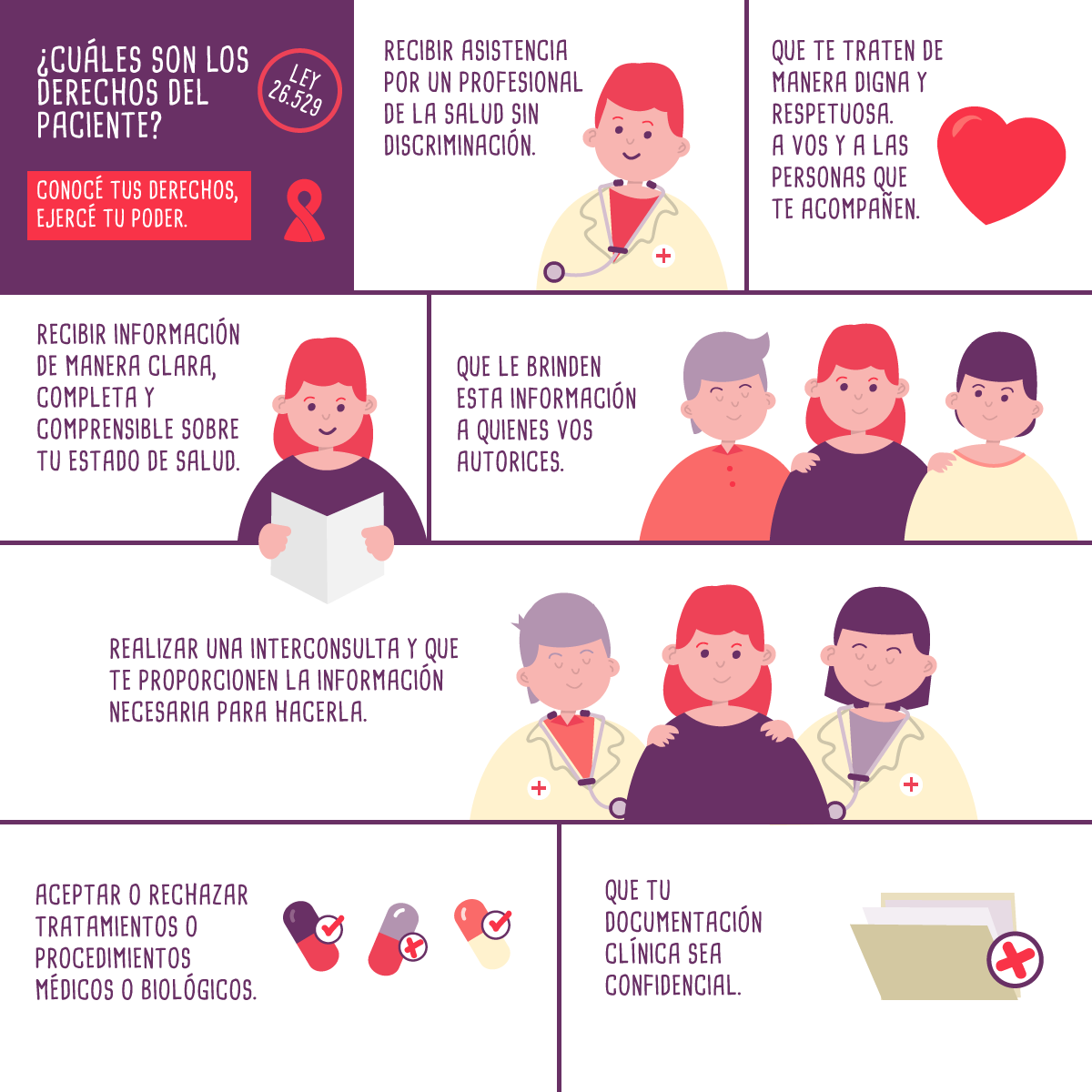
Como paciente tenés derecho a:
- Ser asistido por un profesional de la salud. No importan tus creencias religiosas, políticas, condición socioeconómica, raza, sexo, orientación sexual o cualquier otra condición.
- Trato digno y respetuoso, tanto a vos como a las personas que te acompañan.
- Que tu documentación clínica sea confidencial.
- Aceptar o rechazar tratamientos o procedimientos médicos o biológicos.
- Recibir información sanitaria de manera clara, completa y comprensible sobre tu estado de salud y los tratamientos, la evolución y los riesgos que podrían implicar.
- Que le brinden esta información a quienes vos autorices.
- Realizar una interconsulta y que te proporcionen la información necesaria para hacerla.

Consentimiento informado
También tenés derecho a declarar tu voluntad mediante un consentimiento informado, luego de recibir información clara, precisa y adecuada con respecto a:
a) Tu estado de salud;
b) El procedimiento propuesto, con especificación de los objetivos perseguidos;
c) Los beneficios esperados del procedimiento;
d) Los riesgos, molestias y efectos adversos previsibles;
e) La especificación de los procedimientos alternativos y sus riesgos, beneficios y perjuicios en relación con el procedimiento propuesto;
f) Las consecuencias previsibles de la no realización del procedimiento propuesto o de los alternativos especificados.
¿Es obligatorio?
Sí. Todo procedimiento profesional en el ámbito médico-sanitario, sea público o privado, requieren el previo consentimiento informado del paciente.
El consentimiento será verbal salvo las siguientes excepciones, en las que se brindará por escrito:
a) Internación;
b) Intervención quirúrgica;
c) Procedimientos diagnósticos y terapéuticos invasivos;
d) Procedimientos que implican riesgos según lo determine la reglamentación de la presente ley;
e) Revocación.
f) Exposición con fines académicos
g) En algunos casos específicos como el test del VIH.
¿Cuáles son las excepciones al consentimiento informado?
Cuando existe grave peligro para la salud pública y en una situación de emergencia, con grave peligro para la salud o vida del paciente, y no pudiera dar el consentimiento por sí mismo o a través de sus representantes legales.
¿Una persona puede cancelar su consentimiento informado?
La decisión del paciente o de su representante legal, en cuanto a consentir o rechazar los tratamientos indicados, puede ser revocada.
¿Puede una persona anticipar su consentimiento informado?
Toda persona plenamente capaz puede dar directivas anticipadas sobre su salud. Es decir: puede consentir o rechazar determinados tratamientos médicos, preventivos o paliativos, y tomar decisiones relativas a su salud.
Estas directivas deberán ser aceptadas por el médico a cargo, salvo las que impliquen desarrollar prácticas eutanásicas (que provocan la muerte intencionalmente), las que se tendrán como inexistentes.

Historia Clínica
¿Qué es la historia clínica?
Es el documento obligatorio, cronológico, foliado y completo en el que debe constar toda actuación realizada al paciente por profesionales y auxiliares de la salud.
¿La historia clínica puede ser digital?
El contenido de la historia clínica puede confeccionarse en soporte magnético siempre que se aseguren la preservación de su integridad, autenticidad, inalterabilidad, perdurabilidad y recuperabilidad de los datos contenidos en la misma en tiempo y forma.
Por esto, se debe implementar el uso de accesos restringidos con claves de identificación. La reglamentación establece la documentación respaldatoria que deberá conservarse y designa a los responsables que tendrán a su cargo la guarda de la misma.
¿Quién es el titular de la historia clínica?
El paciente es el titular de la historia clínica. Si la persona lo requiere, se le debe suministrar una copia autenticada por una autoridad competente de la institución dentro de las cuarenta y ocho (48) horas de solicitada, salvo caso de emergencia.
¿Qué información debe tener la historia clínica?
a) La fecha de inicio de su confección;
b) Datos identificatorios del paciente y su núcleo familiar;
c) Datos identificatorios del profesional interviniente y su especialidad;
d) Registros claros y precisos de los procedimientos realizados por los profesionales y auxiliares intervinientes;
e) Antecedentes genéticos, fisiológicos y patológicos si los hubiere;
f) Todo acto médico realizado o indicado:
- Prescripción y suministro de medicamentos
- Realización de tratamientos
- Prácticas
- Estudios principales y complementarios
- Constancias de intervención de especialistas
- Diagnóstico, pronóstico, procedimiento, evolución
- Toda otra actividad inherente, en especial ingresos y altas médicas.
¿Qué otros documentos forman parte de la historia clínica?
Los consentimientos informados, las hojas de indicaciones médicas, las planillas de enfermería, los protocolos quirúrgicos, las prescripciones dietarias, los estudios y prácticas realizadas, rechazadas o abandonadas, debiéndose acompañar en cada caso breve sumario del acto de agregación y desglose autorizado con constancia de fecha, firma y sello del profesional actuante.
¿Una persona puede tener más de una historia clínica en la misma institución?
La historia clínica tiene carácter único dentro de cada establecimiento asistencial público o privado. Debe identificar al paciente por medio de una «clave uniforme», que deberá ser comunicada al mismo.
La historia clínica es inviolable:
Los establecimientos asistenciales públicos o privados y los profesionales de la salud, en su calidad de titulares de consultorios privados, tienen a su cargo su guarda y custodia, asumiendo el carácter de depositarios de aquélla, y debiendo instrumentar los medios y recursos necesarios a fin de evitar el acceso a la información contenida en ella por personas no autorizadas.
¿Quiénes pueden solicitar la historia clínica?
a) El paciente y su representante legal;
b) El cónyuge o la persona que conviva con el paciente en unión de hecho y los herederos forzosos, en su caso, con la autorización del paciente, salvo que éste se encuentre imposibilitado de darla;
c) Los médicos, y otros profesionales del arte de curar, cuando cuenten con expresa autorización del paciente o de su representante legal.
d) Cualquier persona que el paciente autorice expresamente
La entrega de esta información no puede ser demorada.

Leé el texto completo de la ley acá





